Diagnóstico y tratamiento de enfermedades de la mácula
En este artículo haremos un repaso sobre las enfermedades de la mácula y las pautas de tratamiento actuales.
La mácula es la porción del ojo donde se forman, procesan y envían las imágenes que capta el ojo hacia el cerebro. De ahí su gran importancia en la visión humana.
Repaso anatómico de la retina y la mácula
La retina es la capa interna del ojo que se sitúa en el eje posterior del ojo. Está principalmente compuesta por células sensibles a la luz y por otras células que transforman esa luz recibida en un impulso nervioso. Dichos impulsos se transmiten por una capa de fibras (la capa más externa de la retina) que acaban por formar el nervio óptico. Esas señales nerviosas viajan por el nervio óptico al cerebro, el cual las interpreta y procesa como las imágenes que vemos.
Si hiciéramos un símil con una cámara fotográfica, la córnea y el cristalino son las lentes que enfocan la imagen, la retina es la película fotográfica (o la capa de píxeles de la cámara digital), el nervio óptico es el cable que envía la foto al procesador RAW. El cerebro sería dicho procesador de imágenes. Como la cámara fotográfica, la imagen debe de estar enfocada perfectamente en la película fotográfica (en la retina), de no ser así se verá borroso y podría deberse a un desenfoque también conocido como miopía o hipermetropía (dependiendo de dónde quede la imagen).
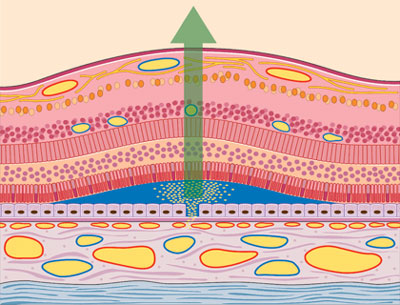
La retina es un tejido sorprendente, en un espacio de apenas unas micras (un millón de veces más pequeño que un metro) caben varias capas superpuestas con las funciones de recepción de imagen, transformación en impulso nervioso y transmisión hacia el nervio óptico. Las células sensibles a la luz, llamadas fotorreceptores, son de dos tipos: Los conos y los bastones. Los conos son células especializadas en la visión fina, detalles de imágenes y en la visión de los colores. Actúan sobre todo con mucha luz. Los bastones son células sensibles a la luz y están más especializadas en captar movimientos y en la visión nocturna.
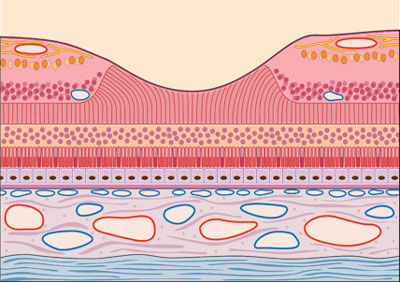
La retina posee 10 capas diferenciadas, en las cuales se sitúan diferentes células con diferentes funciones. El cuerpo de los fotorreceptores lo forman cuatro capas (de la 2 a la 5), luego hay diferentes células especializadas en transmisión de señal hacia el nervio óptico (células bipolares) que ocupan la capa 6º, y las últimas cuatro capas la forman las células ganglionares encargadas de enviar la señal al cerebro (las células cuyos axones forman el nervio óptico). Los fotorreceptores están asentados encima de una capa de pigmento, llamada epitelio pigmentario (EPR). Posee doble función: por un lado, nutre a los fotorreceptores de alimento al mismo tiempo que elimina el material de desecho que éstos forman cuando captan luz, y por otro lado forma una barrera natural que la protege de la zona vascular que hay justo por debajo de la retina (la coroides). A esta barrera se le llama “barrera hemato-retiniana”.
Capas de la retina.
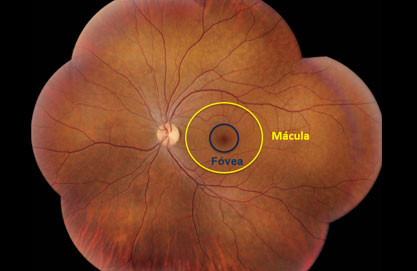
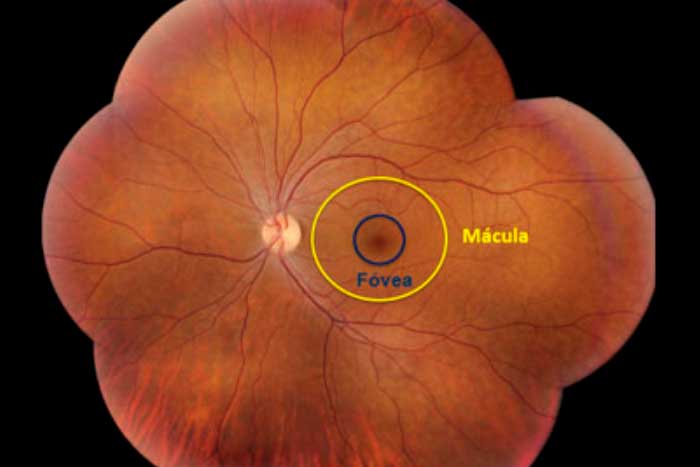
La zona más importante a nivel visual de la retina se concentra en un área llamada mácula, situada justo en el centro del polo posterior del ojo. Abarca apenas unos 5 mm de diámetro. Dentro de la mácula, hay un área más pequeña llamada fóvea, que es donde se concentra la luz proveniente del exterior. Justo en esa zona de la fóvea sólo hay conos, lo que hace que posea una depresión por la ausencia del resto de capas. La fóvea es donde la retina posee el mayor potencial de agudeza visual. Basta separarse un par de grados del centro de la fóvea para que la agudeza visual pase a ser un 60% menor.
La unión de fotos del fondo de ojo da lugar a una imagen completa de toda la retina de un ojo. En amarillo se puede ver el área de la mácula y en azul el área de la fóvea.
Corte transversal de la zona de la fóvea central, en la que se puede apreciar la depresión central característica. También se puede ver que en dicha zona central sólo hay fotorreceptores.
Enfermedades de la mácula
Hay una gran variedad de enfermedades que afectan a la mácula. La más destacada por su importancia a nivel sociosanitario (por su alta incidencia y por las previsiones de la OMS de su creciente número a nivel mundial) es la DMAE. También aumentan de número los casos de maculopatía miópica por la elevación espectacular de miopes a nivel mundial en los últimos años.
Exclusiones de este artículo
En esta clasificación de enfermedades de la mácula no se va a hablar de patología de tipo vascular (como el caso de la oclusión de vena central de la retina, o de la retinopatía hipertensiva, por decir dos ejemplos) ni de la retinopatía diabética, la enfermedad asociada a la diabetes, porque, debido a su importancia, merecen capítulos aparte. Tampoco se hablará de las enfermedades de la retina periférica, ya que el tema central es la enfermedad que afecta a la mácula. Por tanto, tampoco se hablará de retinosis pigmentaria, enfermedad que también merece un capítulo aparte. Por último, tampoco se hablará de la patología del vítreo (como el desprendimiento de vítreo posterior) o del desprendimiento de retina, aunque estas últimas aparecen mencionadas varias veces en algunas patologías.
Degeneración macular asociada a la edad (DMAE)
De todas las enfermedades que sufre la retina, la más importante por su alta prevalencia (primera causa de ceguera legal del mundo) es la Degeneración Macular Asociada a la Edad, conocida por sus siglas DMAE.
La DMAE es una enfermedad degenerativa de las capas externas de la retina de la zona macular (fotorreceptores y EPR), por lo que afecta a la visión central. Es inusual una evolución hacia la ceguera total. Lo más común es que quede una zona central sin visión (denominadas escotomas), o con visión pobre (comúnmente acompañada de alteraciones visuales, tales como deformación de los objetos y visión ondulada o tortuosa de líneas rectas) pero con buena visión periférica, lo que hace que, a pesar de las dificultades, los enfermos de DMAE pueden llevar una vida independiente. Afecta a personas en la tercera edad, la media de aparición se sitúa a partir de 65 años. A partir de los 75 años, dos terceras partes de los enfermos de DMAE poseen ceguera legal de ese ojo.
Factores de riesgo para sufrir una enfermedad de la mácula
Los factores de riesgo más importantes son:
- Genética. Se ha demostrado que es más prevalente si hay antecedentes familiares de DMAE.
- Raza. Es más prevalente en pacientes de raza blanca que en pacientes de raza negra. Y, de aparecer, suele evolucionar peor cuanto más blanca es la piel.
- Tabaco. El riesgo de contraer o empeorar una DMAE en pacientes fumadores es hasta cinco veces mayor.
- Exposición al sol (sin protección). La radiación ultravioleta oxida las células del epitelio pigmentario, lo que provoca la aparición de DMAE.
- Alimentación. Se ha demostrado que seguir una dieta rica en antioxidantes es beneficioso para prevenir la DMAE.
La DMAE tiene dos formas: La forma seca o atrófica y la forma húmeda o exudativa.
DMAE seca
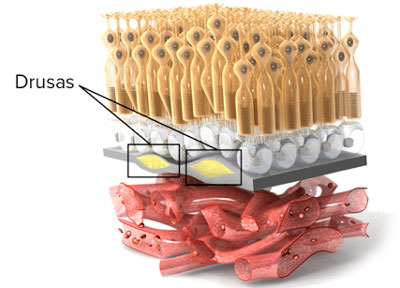
La forma seca es la más común. Suelen notarse los síntomas de forma progresiva. En esta forma, el desecho que producen los fotorreceptores no es eliminado por completo por el epitelio pigmentario, lo que hace que se vaya acumulando dicho desecho en la zona justo encima del fotorreceptor, evitando que éste pueda nutrirse y acabe por morir. Ese acúmulo de desecho recibe el nombre de “drusa”. Cuando la enfermedad avanza, las drusas confluyen y acaban por formar placas de atrofia en la zona central de la mácula. Esta forma es más leve en cuanto a la pérdida visual se refiere que la forma húmeda.
DMAE húmeda
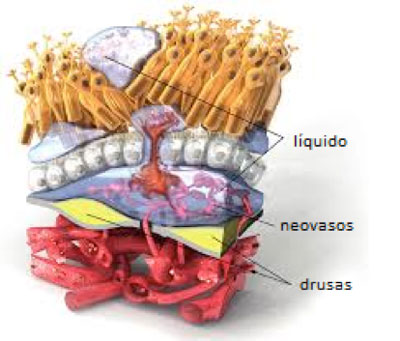
La forma húmeda es menos frecuente (representa el 15% del total de DMAE) pero más grave que la seca. La pérdida visual puede llegar a ser brusca, y la visión restante suede ser menor que la forma seca. Lo que ocurre en estos casos es que la atrofia de la capa del epitelio pigmentario hace que se rompa la barrera que la protegía de la zona vascular de la coroides. Esto hace que pueda entrar líquido desde esos vasos en mácula (condición llamada edema macular), y que se formen nuevos vasos (condición llamada neovascularización), los cuales son más fáciles de romper que los que ya tenía la retina. En ocasiones, los vasos y material fibroso forman una membrana justo debajo del epitelio pigmentario llamada membrana neovascular coroidea.
Tratamiento
En la actualidad se están estudiando nuevos tratamientos para la DMAE. En la forma seca, se recomienda dejar de fumar y mejoras nutricionales (consejos sobre dieta o suplementos alimenticios) pueden hacer frenar su avance. En la forma húmeda, se puede tratar el líquido que entra en mácula para que la retina pueda reabsorberlo y evitar que crezcan nuevos vasos por medio de un tipo de medicamento, llamado AntiVEGF, que se introduce en el ojo por medio de inyecciones intravítreas, es decir, dentro del vítreo, que es el líquido que rellena el globo ocular. Normalmente se requieren de varias inyecciones para controlar la reaparición de edema macular o neovasos, con la intención de intentar frenar el avance de la enfermedad.
Maculopatía miópica
Se define miopía magna como aquella con más de -6 dioptrías, y de miopía patológica cuando hablamos de más de -8 dioptrías. A pesar de que la miopía cada vez aumenta más a nivel mundial (se estima que hay un 50% de miopes en todo el mundo), sólo un 5-10% de los pacientes con miopía poseen miopía magna. Este tipo de miopías aparecen de forma precoz en la infancia (mientras que las miopías simples pueden aparecer después), y el crecimiento puede durar durante años. Los ojos con miopía magna son ojos más largos de lo normal, hasta el punto de que la retina se va estirando conforme aumenta de tamaño, situación que hace que provoque cambios degenerativos en la mácula, debido al adelgazamiento y la tensión que sufren los tejidos en dicha zona. Además, se sabe que las personas con miopía magna tienen un riesgo 10 veces superior de padecer desprendimiento de retina.
Características de la maculopatía miópica
La maculopatía miópica posee características muy frecuentes, y en algunos casos pueden aparecer complicaciones que puede empeorar el cuadro.
Características comunes
- Hemorragias en moneda, manchas redondeadas rojizas que corresponden a hemorragias por roturas de los vasos de la coroides cercana a retina.
- Estrías de laca, fisuras en la membrana que está pegada al epitelio pigmentario, llamada membrana de Bruch.
- Placas de atrofia Coriorretiniana. Son zonas blancas que se observan en el fondo de ojo y corresponde a la esclerótica, la capa más externa del ojo (lo que vemos como “el blanco del ojo”) que es visible debido al adelgazamiento de la retina y la coroides en esa zona.
- Estafiloma posterior, deformación o abultamiento hacia adentro de una zona de la retina debido al adelgazamiento de todas las capas del ojo en esa zona. La más común se produce en la zona del nervio óptico.
Complicaciones
- Agujero macular, que son agujeros en la zona de la fóvea debido a la fragilidad de los tejidos (habitualmente ya separadas sus capas) y el continuo estiramiento de las capas retinianas.
- Foveosquisis o separación de capas de la retina asociados a tracciones del vítreo en esas zonas. Suele preceder al agujero macular.
- Membrana neovascular coroidea, similar a la que aparece en la DMAE húmeda.
Tratamiento
- Las hemorragias en moneda, las estrías de laca, las placas de atrofia y el estafiloma posterior sólo requieren observación.
- El agujero macular y la foveosquisis requieren de una cirugía llamada vitrectomía, consistente en retirar el líquido que rellena el globo ocular (el humor vítreo) y sustituirlo por otro líquido de iguales características.
- La membrana neovascular coroidea se trata de forma parecida a los casos de DMAE húmeda.
Coriorretinopatía Serosa Central (CSC)
Es un cuadro de etiología desconocida que afecta a personas jóvenes (entre 20-50 años), más frecuentemente en pacientes con personalidad estresada y nerviosa (la llamada tipología de personalidad tipo A). También es más prevalente en varones.
Se le suele asociar a estados de estrés emocional y al uso de corticoides para otras enfermedades. Por lo que parece, los niveles elevados de cortisol sanguíneo pueden alterar el EPR y/o la coroides originando focos de inflamación y rotura de la barrera hemato-retiniana.
La pérdida visual que provoca puede llegar a aparecer de forma repentina, acompañada de escotomas centrales, percepción errónea de formas o tamaños y alteraciones leves del color.
Esta condición se resuelve sola en un 90% de los casos a los 3-4 meses sin necesidad de tratamiento, aconsejándose evitar el estrés durante un tiempo. En ocasiones la CSC puede ser recurrente, y rara vez se cronifica.
Edema macular quístico (EMQ)
El edema macular quístico (EMQ) es una acumulación de líquido en las capas internas de la retina, centradas en la fóvea. Forma cisternas o quistes de líquidos similares a un panal de abejas.
Provoca una disminución variable de la AV, dependiendo del tamaño de los quistes y el área que abarca. Los casos de larga evolución ocasionan un deterioro irreversible de la visión central, pero si se resuelve en un corto plazo de tiempo no suele dejar secuelas.
Formación de quistes en las capas internas de la retina.
Causas
- La causa más común es la retinopatía diabética, la enfermedad de la retina provocada por la diabetes.
- Algunos problemas vasculares retinianos provocan EMQ, como la oclusión de vena central de la retina o la oclusión de rama venosa.
- Patología inflamatoria como las uveítis intermedia o posterior
- Tras cirugía intraocular (poco frecuente), como el síndrome de Irvine Gass tras cirugía de cataratas o de cirugía de glaucoma.
- Secundaria a otra enfermedad ocular, como la retinosis pigmentaria o la presencia de membrana neovascular coroidea.
Tratamiento
Se estudia el tratamiento más adecuado para cada paciente, pudiendo utilizarse tratamiento en forma de inyección intravítrea con AntiVEGF o con corticoides intravítreos según la enfermedad de base.
Membrana epirretiniana (MER)
Se trata de una proliferación fibrosa avascular que se forma sobre la capa más externa de la retina (la membrana limitante interna) en el área macular y que la levanta y deforma, evolucionando a una forma de colina (eliminando la natural depresión que se forma en la fóvea).

Causas
- Idiopática (es decir, se desconoce la causa). La mayoría de casos pertenecen a esta categoría.
- Secundarias a oclusiones vasculares retinianas, uveítis, traumatismos o a algún tipo de cirugía de retina.
Tratamiento
- En los casos con buena agudeza visual y sin demasiada sintomatología se aconseja observación.
- En aquellos casos en la que la MER reduce la visión hasta 0.4 o provocase deformaciones notables de la imagen, se recomienda cirugía. La cirugía se denomina “vitrectomía con pelado de MER”, que consiste en eliminar todo el vítreo del ojo y pelar la membrana epirretiniana. Suele presentar buenos resultados con mejoría de AV en la gran mayoría de casos.
Agujero macular
El agujero macular es la presencia de una interrupción de la continuidad retiniana, en la zona de la fóvea (la zona más delgada de la mácula).

Agujero macular.
Se evidencia la separación que provoca el agujero.
Tipos
Existen dos tipos de agujero macular, según su origen:
- Agujeros idiopáticos: Son los más frecuentes. Aparecen en ojos sin patología previa de pacientes de la tercera edad, más frecuentemente en mujeres. Su formación se debe a fuerzas de tracción que se ejercen sobre la fóvea durante el desprendimiento del vítreo posterior. En un 10% de casos aparecen en el otro ojo.
- Secundarios: Aparecen como consecuencia de traumatismos oculares, retinopatía solar (tras la visión de un eclipse sin protección o directamente al sol) y en pacientes con miopía magna, los cuales tienen asociado frecuentemente al agujero la presencia de desprendimiento de retina.
Fases del agujero macular
El agujero macular pasan por 4 fases en su evolución, que se pueden observar y medir mediante análisis por OCT y evaluación del oftalmólogo especialista.
- Fase 0. Se considera que el Desprendimiento de vítreo (DVP) (cuando el humor vítreo adherido a la retina se despega de la retina) puede ser la antesala del agujero macular, pero no tiene por qué evolucionar a agujero macular. La mayoría de los pacientes con DVP se quedan en esta fase.
- Fase 1. La agudeza visual puede caer desde 0.8 hasta 0.3, según la gravedad del caso. Aparece un microquiste en zona de la fóvea con presencia o no de rotura de la capa externa. En exploración se ve deformada o ausente la excavación foveal.
- Fase 2. Las capas que formaban el techo del microquiste se rompen, formándose el agujero completo, de menos de 400 micras de diámetro. La visión puede caer desde 0.4 hasta 0.1.
- Fase 3. El agujero sobrepasa las 400 micras de diámetro. La visión puede ser menor de 0.1.
- Fase 4. El agujero sobrepasa las 400 micras, además de levantamiento de los bordes del mismo. La visión es muy baja con escotoma completo en esa zona.
Tratamiento
En la fase 0 y 1 se recomienda observación en repetidas visitas con el oftalmólogo, ya que el 50% de los casos se resuelven solos. A partir de la fase 2 se requiere cirugía consistente en vitrectomía junto con pelado de MLI, y en algunos casos introducción de parte de MLI externa a la fóvea dentro del agujero para formar nuevas uniones que hagan que se cierre. También se introduce gas en el ojo para tratar de empujar y aplanar el agujero y sus bordes, siendo necesario para ello mantener la cabeza en una posición durante un tiempo.
Cirugía del agujero macular.
Distrofias maculares hereditarias
Hay una serie de enfermedades de la mácula que tienen un origen genético, y se pueden transmitir de padres a hijos. No tiene tratamiento curativo en la actualidad, por lo que se aconseja a los enfermos que tengan descendencia consejo genético. Hay terapias experimentales como la terapia génica y las de células madre, aún en estudio. Las ayudas de baja visión pueden ser útiles en la mayoría de estos casos.
Enfermedad de Stargard
Es la enfermedad de la mácula hereditaria más frecuente de aparición juvenil, aunque los síntomas más graves comienzan en la segunda o tercera décadas de la vida, con disminución progresiva de la AV. El deterioro puede llegar hasta alcanzar visiones por debajo de 0,1. Además, los pacientes tienen una gran fotofobia incapacitante, por lo que las ayudas de baja visión como filtros selectivos les pueden servir de ayuda a estos pacientes.
Distrofia macular viteliforme
Enfermedad de la mácula poco frecuente de herencia autosómica dominante, que afecta al epitelio pigmentario. Es común que aparezca en la infancia una lesión en la mácula amarillenta de aspecto similar a yema de huevo. Años más tarde se producen fenómenos de ruptura en el interior de la lesión que conducen a una cicatrización y atrofia de la mácula. La afectación es bilateral y asimétrica. Esta enfermedad presenta buena visión en la mayoría de su evolución, aunque un 20% de los pacientes pueden desarrollan una MNVC con mayor afectación visual.
Distrofia de conos
La característica fundamental es que se trata de una alteración limitada sólo a los conos, por lo que la afectación principal ocurre en mácula y la retina periférica se encuentra respetada. Aparece entre la primera y segunda década de vida, con una progresiva disminución de AV que conduce hasta una visión de ceguera legal, escotoma central, alteración de la visión del color, ceguera diurna, gran fotofobia y nistagmus. El campo visual periférico y la adaptación a la oscuridad son normales. En estos pacientes, las ayudas de baja visión como filtros selectivos pueden ser útiles, así como otras ayudas como lupas electrónicas o tele lupas en pantallas de televisión.
Enfermedades de la mácula tóxicas
Existen medicamentos que pueden provocar toxicidad en la mácula, lo que puede hacer con el paso del tiempo durante el tratamiento que desarrolle una maculopatía. Todas ellas son dosis-dependiente, y mejoran la mayoría de las veces cuando se suspende el tratamiento.
Antipalúdicos (cloroquina e hidroxicloroquina)
Los derivados de la cloroquina o la hidroxicloroquina son medicamentos usados como antiinflamatorios en enfermedades autoinmunes como la artritis reumatoide o el lupus. En el caso de ingerir dosis acumuladas de este medicamento, se puede producir maculopatía característica en ojo de buey. Se debe de controlar durante el tratamiento que no decaiga la visión, además de controles haciendo campos visuales específicos y controles de la visión del color, ya que esta maculopatía provoca un efecto similar al del daltonismo.
Antineoplásicos (tamoxifeno)
Bloqueador estrogénico ampliamente utilizado en el tratamiento del cáncer de mama. En mácula se evidencia depósitos blanquecinos situados en las capas retinianas internas, así como posible edema macular (en esos casos puede afectar a la visión).
Antipsicóticos
Pueden provocar retinopatía en sal y pimienta seguida de la formación de acúmulos de pigmento en forma de placas. Los medicamentos que pueden provocar esta enfermedad de la mácula tóxica son: Tioridazina, Clorpromazina, Deferoxamina y Didanosina.